2025-02-23
Skriv ut som pdf
C-peptid
C-peptid mäts oftast med två olika frågeställningar:
- Klassifikation? Vilken sorts diabetes har patienten (typ 1, typ 2, sekundär, MODY m fl)?
- Val av behandling? Oftast rörande om vi ska behandla med insulin eller ej.
Men C-peptid är ett svårtolkat prov. Det finns inget värde som kan användas som gräns mellan garanterad endogen insulinbrist och garanterad insulinresistens. C-peptid kan därför endast användas som vägledande blodprov och som en pusselbit vid diabetesklassificering och vid val av behandling.
C-peptid bör aldrig regelbundet eller rutinmässigt kontrolleras men kan hjälpa till vid vissa specifika kliniska frågeställningar. C-peptid måste då alltid sättas i relationen till den kliniska bilden som grundar sig på anamnes och status.
Vad är C-peptid?
Betacellen syntetiserar proinsulin som i samband med frisättningen till blodbanan spjälkas i två delar: Aktivt insulin och C-peptid. I samband med frisättning bildas alltså lika många nmol insulin som C-peptid.
Insulin har en halveringstid i blodet på 6 minuter. C-peptid har en halveringstid på 30 min.
Om vi mäter S-Insulin speglas endast den mängd insulin som frisatts de senaste minuterna. C-peptid däremot avspeglar den mängd insulin som frisatts den senaste halvtimmen till timmen.
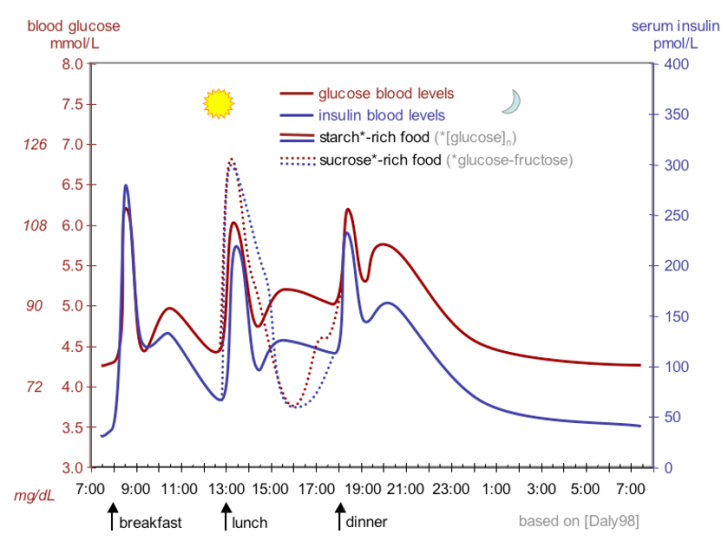
Hur variera insulin och C-peptid hos en frisk?
C-peptid-värden vid olika diabetesformer?
Vid typ 1
De flesta med typ 1-diabetes har efter några år en i det närmaste obefintlig egen insulinproduktion och uppmätta C-peptidvärden blir oftast i det närmaste 0 oavsett om det mäts före eller efter måltid. Men vissa patienter med typ 1 kan ha en signifikant och i det närmaste normal insulinproduktion och C-peptidnivå under många år. Men om man uppmäter normala C-peptid-värden hos en patient med klinisk typ 1-diagnos bör man kontrollera GAD och IA-2A och misstänka MODY (se nedan)
Vid typ 2:
Patienter med typ 2 och stor insulinresistens brukar ha höga C-peptidvärden såväl fastande som efter måltid. Men typ 2 är en heterogen sjukdom med annan patofysiologi än bara insulinresistens så C-peptid-värdet kan variera inom ett stort spann.
Vid nyupptäckt diabetes (oavsett typ) med höga blodsocker under en längre tid har betacellernas förmåga att utsöndra insulin försämrats och C-peptid-värdet kan vara väldigt lågt. När blodsockret sedan behandlats till mer normala nivåer brukar insulinproduktion och därmed C-peptid bli betydligt högre efter 2-3 månader.
Att insulinproduktionen återhämtar sig brukar ske även vid typ 1-diabetes. Det brukar kallas honeymoon och ibland kan man tillfälligt sätta ut insulin även på en patient med typ 1-diabetes.
Hos en patient med typ 2-diabetes är faste-C-peptid-värdet oftast normalt eller högt men kan vara i det närmaste 0 om patienten behandlats med basinsulin eller blodsockret är lågt pga en katabol situation eller lågt kolhydratintag (LCHF?).
En del har normala eller höga faste-C-peptid men oförmåga att svara på kolhydratrika måltider och har ingen stegring av C-peptid efter måltid pga betacellsdysfunktion.
Vid grav njurinsufficiens kan också C-peptidvärdet bli falskt högt.
Vid pankreasinsufficiens:
För att utveckla diabetes till följd av genomgången pankreatit eller pankreascancer krävs att ca 80% av bukspottkörteln är satt ur funktion. Patienten har då oftast samtidigt symtom i form av diarréer och viktnedgång.
Vid genomgången pankreatit kan det mycket väl samtidigt föreligga en typ 2-diabetes och C-peptid-värdet är normalt eller högt. Speciellt vanligt vid alkoholutlösta pankreatiter med bukfetma och leversteatos.
Vid total pankreatektomi saknas insulin och glukagon helt och patienten har ofta ett svårreglerat blodsocker och absolut insulinbehov som vid en typ 1-diabetes .
Vid MODY:
C-peptid är oftast normalt vid MODY 2 men kan avta vid MODY 1 och 3 och varierar vid andra former.
När på dygnet ska man mäta C-peptid?
Faste-C-peptid?
Ett uppmätt faste-C-peptid-värde är svårtolkat.
- Hos en patient med typ 2 som har en kvarvarande egenproduktion brukar faste-C-peptid vara > 0,2 nmol/l. Men faste-C-peptid kan vara < 0,2 vid en dåligt reglerad diabetes, vid debut, vid samtidig behandling med ett basinsulin eller vid ett lågt intag av kolhydrater (lång nattfasta? LCHF?).
- Hos en patient med ”absolut insulinbrist” (mångårig typ 2, pankreasinsufficiens eller typ 1) brukar faste-C-peptid ligga < 0,2 Men en patient med typ 1-diabetes kan ha ett faste-C-peptid-värde > 0,2 nmol många år efter debut (långsam progress).
- Ett faste-C-peptid-värde > 0,6 talar starkt för att patienten företrädesvis har en insulinresistens och insulinbehovet endast är relativt.
Stimulerat C-peptid?
Om man överväger att kontrollera C-peptid är det oftast bättre att mäta ett ”stimulerat C-peptid-värde”. Tyvärr finns ingen konsensus eller klara riktlinjer för hur detta ska göras och tolkas. En bra rutin är att ta ett C-peptid-värde ca 60 min efter en kolhydratrik måltid när blodsockret samtidigt är över 10 mmol/l. Då vet vi att bukspottkörteln förväntas vara aktiv.
- Hos en patient med typ 2 som har en kvarvarande egenproduktion brukar ett stimulerat C-peptid-värde oftast vara > 0,6 nmol/l. Men kan vara normalt (0,2-1,0)
- Hos en patient med ”absolut insulinbrist” brukar stimulerat C-peptid-värde ligga < 0,2 (mångårig typ 2, typ 1 eller annan pankreasinsufficiens). Men vissa patienter med typ 1 och bevarad insulinproduktion kan det ligga högre.
Ett C-peptidvärde mellan 0,2-0,6 nmol/l är svårtolkat och man måste alltid bedöma det i ljuset av den kliniska bilden !
När kan mätning av C-peptid användas och hur kan man tolka det?
För att klassificera:
Ofta tas ett C-peptid-värde vid diabetesdebut som ett verktyg för att skilja mellan typ 1 och typ 2 eller andra former av diabetes. I en del regioner tas det på alla med nyupptäckt diabetes inom ramen för studier. Om prov tas vid debut bör det göras innan man inleder behandling. Blodsocker ska mätas samtidigt och viktigt att notera om värdet är fastande eller inte. Ett lågt C-peptid och samtidig förekomst av hög titer antikroppar (GAD, IA-2A) talar för typ 1-diabetes
- Faste-peptid > 0,2 eller stimulerat C-peptid > 0,6 talar för typ 2
- Faste-C-peptid < 0,2 eller stimulerat C-peptid < 0,2 talar för typ 1.
- Stimulerat C-peptid 0,2–0,6 är svårtolkat.
Som nämnts ovan kan C-peptid-värdet vara falskt lågt (< 0,2) pga ”trött” bukspottkörtel oavsett diabetestyp.
Om C-peptid är lågt vid debut men man ändå tror att patienten är insulinberoende kan man ta om ett stimulerat C-peptid efter några månader. Men även då kan provet vara osäkert och det kan ibland vara värt att ta ett nytt efter några år.
Vissa patienter blir vi aldrig riktigt klara på om vi ska klassificera som typ 1 eller typ 2. Detta är troligen ett uttryck för att både typ 1 och typ 2 är heterogena sjukdomar med olika patofysiologi och klinisk bild. Rimligtvis kan man även ha både typ 1 och hög insulinresistens (typ 2?) samtidigt. Sk ”double diabetes”
ADA/EASD har publicerat följande förslag till algoritm för att identifiera typ 1-diabetes för patienter med kliniska symtom talande för typ 1! Se även kap 1 Klassifikation

För att värdera om vi ska behandla patienter med typ 2 med insulin?
Misstanken om att en patient har en absolut brist ska väckas av den kliniska bilden. Denna kännetecknas av stigande HbA1c och samtidigt sjunkande kroppsvikt (katabolism). I detta fall ska vi först fundera på om patienten har fel diagnos! Typ1-diabetes kan utvecklas långsamt och insulinbehovet uppkomma flera år efter diagnos. Patienten kan också ha utvecklat en tyreotoxikos eller annan allvarlig sjukdom (malignitet).
Förutom en bra anamnes avseende annan allvarlig sjukdom bör man förutom stimulerat C-peptid kontrollera GAD, IA-2A och tyreoideaprover.
Vid högt eller stigande HbA1c men normal eller stigande kroppsvikt är det inte en absolut insulinbrist vi misstänker i första hand. Vi bör istället försöka utröna vad patienten äter i relation till en riktig blodsockerkurva och om det finns möjligheter att öka den fysiska aktiviteten. Ta en bra alkoholanamnes (B-Peth?) och försök ta reda på om patienten tar ordinerade läkemedel. Utöver detta har vi också en ganska stor verktygslåda att pröva. Erfarenhetsmässigt är det svårt att veta på förhand vilket läkemedel som fungerar på vilka patienter (se bilaga kap 7 Typ 2 Blodsockerbehandling). Att mäta C-peptid tillför oftast ingenting.
Insulin kan ibland övervägas om vi inte kommer fram med kost, motion och andra läkemedel. Man kan säga att man då har en ”relativ brist”. C-peptid är normalt eller högt samtidigt som patienten behöver ännu mer insulin för att kontrollera sitt blodsocker. Vissa behöver flera hundra enheter per dag. Ofta i tillägg till övriga blodsockerbehandling.
För att värdera om vi kan trappa ut insulin till förmån för andra diabetesläkemedel vid typ 2.
Många av våra patienter har redan insulin och vi överväger övergång till andra läkemedel. Här finns egentligen ingen kunskap om C-peptid har något värde. Men om man kontrollerar ett stimulerat C-peptid-värde > 0,6 Så borde det finnas gott om utrymme att testa annan behandling.
För att värdera om vi kan trappa ut insulin till äldre sköra patienter polyfarmaci och stor samsjuklighet där vi i första hand vill undvika hypoglykemier.
Vi bör vara försiktiga vid stigande ålder och sjunkande HbA1c. Oftast beror det på minskat födointag, sämre njurfunktion (lägre insulin-clearance) och minskad basalmetabolism. Patienten tappar snarast i vikt och behöver öka sitt energiintag snarare än att minska insulindoserna. Kontrollerar man ett stimulerat C-peptid som ligger < 0,2 bör man absolut inte sätta ut insulinet.