2024-05-09
Skriv ut som pdf
1 Klassifikation
Diabetes Mellitus är ingen enhetlig sjukdom. Den karaktäriseras av högt blodsocker pga nedsatt insulinproduktion, oförmåga att frisätta insulin vid högt blodsocker, försämrad insulineffekt på målorganen eller en kombination av dessa orsaker. WHO:s klassifikation från 1997 försöker utgå från patogenesen även om denna i är oklar. Förhoppningen är då att bättre kunna angripa grundorsakerna och till och med kanske bota sjukdomen istället för att enbart behandla "symtomen" (det höga blodsockret) och komplikationerna.
Nedan följer en beskrivning av de fyra huvudgrupperna enligt WHO:s expertgrupp 1997. Det är ibland problematiskt att säkert fastställa vilken typ av diabetes det rör sig om. Det finns inget specifikt prov eller fynd som avgör vilken typ av diabetes det handlar om. Man måste i varje enskilt fall göra en samlad klinisk bedömning av anamnes, förlopp, symtom, status, samsjuklighet, ärftlighet, provtagning samt hur patienten svarar på olika typer av behandling.

1. Typ 1 (10-15%)
Definition: Destruktion av de insulinproducerande betacellerna och samtidigt bevarad god insulinkänslighet.
Klinisk bild
- Ju yngre patient ju mer sannolikt typ 1 (<35 år) men typ 1 kan förekomma hos 80-åringar
- Viktnedgång vid debut
- Ofta normalviktiga (men kan naturligtvis var överviktiga).
- Inga organkomplikationer vid debut
- Tidigt insulinberoende
- Tenderar att ha ett svängigt svårinställt blodsocker
- Samtidigt annan autoimmun sjd (hypothyreos, celiaki, perniciös anemi, vitiligo, alopecia, addison)
- Tidigare har vi ansett att typ 1 debutera akut men vi vet nu att den kan ha utvecklats ganska långsamt under flera år innan den bryter ut med akuta symtom.
Lab
- faste-C-peptid < 0,2 vid debut (ej obligat).
- Pos Ö-cellsantikroppar hos 80-90% (GAD, IA-2A, ICA, ZnT8A)
- Ketosbenägenhet
Typ1-diabetes är alltså en ren insulinbristsjukdom: höga blodsocker och samtidig viktnegång. Behandlingen består följaktligen inte av minskat energiintag primärt utan insulin anpassat till ett bra kosthåll och motion.
Äldre patienter med autoimmun diabetes
Dessa insjuknar ofta långsammare och det är vanligare med metabola rubbningar i form av lipidstärningar och hypertoni. Tidigare ofta benämnt LADA men betraktas snarare som en hybrid form av typ 1.
2. Typ 2 (70-80%)
Definition: Relativ insulinbrist pga nedsatt känslighet för insulin, med eller utan defekt insulinproduktion och/eller frisättning.
Klinisk bild
- Debutålder oftast över 35 år. Kan förekomma ner i tonåren och är då ofta förenat med övervikt och stark hereditet för typ 2.
- Viktnedgång kan förekomma vid höga blodsockervärden (> 20-25) en längre tid eftersom man då tappar mycket energi genom en kraftig glukosutsöndring i urinen.
- Oftast samtidig bukfetma, hypertoni, hyperlipidemi och/eller mikroalbuminuri
- Tidigare graviditetsdiabetes eller övergående höga P-glukos vid stress eller infektioner.
- Symtomfria eller symtom i form av trötthet flera månader innan debut.
- 20-50% har komplikationer vid debut (hjärt-kärl-sjukdom, mikroalbuminuri, retinopati, neuropati.
- Påbörjas insulinbehandling vid debut kan denna ofta sättas ut efter 1-2 månader till förmån för enbart behandling med Metformin.
- Svarar bra på kost, motion och tablettbehandling.
- Vid insulinbehandling mindre svängande blodsocker och om insulinbehandling behövs krävs ofta mycket höga insulindoser (> 2 E/kg kroppsvikt och dygn).
Lab
- faste C-peptid > 0,2 nmol/l vid debut men kan vara falskt lågt om man debuterar med höga symtomgivande blodsocker. Kontrollera om efter att blodsockret stabiliserats (1-3 månader).
- Negativa eller endast lätt stegrade Ö-cellsantikroppar (GAD eller IA2A).
- Vanligtvis inte ketosbenägna. Men kan utveckla ketos även vid närmast normala blodsocker vid behandling med SGLT-2-hämmare, alvarlig annan sjukdom och samtidigt lågt energiintag, svält eller extrem LCHF (kolhydratsvält).
- Det finns data som talar för att svarta afrikaner och afroamerikaner med typ 2-diabetes har större benägenhet att utveckla ketoacidos. Denna form har benämnts Flatbush-diabetes efter en stadsdel i Brooklyn
Typ 2 - diabetes är en mycket heterogen grupp där patogenesen och pognos är oklar och troligen olika för olika patienter. Förhoppningsvis kommer vi i framtiden att kunna klassificera och skräddarsy behandlingen för denna grupp mycket bättre.
I ca hälften av fallen rör det sig om en klassisk bild med bukfetma och hög insulinresistens med förhöjda faste-P-glukos pga nattlig glukosproduktion från levern och samtidigt kraftigt stigande värden efter en kolhydratrik måltid, höga triglyceridvärden, låga HDL, hypertoni och icke fastande C-peptidvärden > 0,6 nmol/l. Viktigt att ta en bra alkoholanamnes då insulinresistens till följd av leversteatos och samtidig pankreasinsufficiens kan ge en likartad bild. Behandlingen består i första hand av att försöka stimulera till fysisk aktivitet, minskat intag av snabba kolhydrater och viktnedgång. Farmakologisk är metformin förstahandsval. Lämplig tilläggsbehandling är SGLT-2hämmare och/eller GLP-1RA. Pioglitazone kan vara ett lämpligt tillägg vid leversteatos.
En del typ 2-diabetiker är normalviktiga och har samtidigt en hög insulinresistens med höga faste-P-glukos (fundera på alkohol!). Viktigt med ökad fysisk aktivitet och farmakologisk behandling utifrån blodsockerkurvor.
Andra med typ 2 har ett labilt blodsocker där ett stigande P-glukos efter måltider dominerar bilden.
Vid nutritionsproblem (undervikt) och svängande blodsocker fundera över typ 1-diabetes eller pankreassjukdom (alkoholrelaterade, genomgångna pankreatiter, kirurgi, tumör, tyreotoxikos). Malign pankreastumör som ger diabetes är sällsynt och mycket sällan botbar varför man inte behöver screena för detta vid debut.
Fundera även över andra diabetesformer. Steroidbehandling och tyreotoxikos torde vara de vanligaste utöver alkoholrelaterade sjukdomar. Thyreoideaprover, elektrolytstatus och graviditetstest hos fertila kvinnor bör ALLTID kontrolleras vid debut.
På senare år screenar vi för diabetes långt upp i åldrarna och fångar många äldre med endast lätt stegrat blodsocker. De löper pga åldern en ökad risk för CVD och njursvikt men risken för retinopati är mycket liten och prognosen god. Denna grupp är dåligt studerad och det kan vara så i vissa fall att ett lätt stegrat blodsocker kanske är en del av åldrandet som tyder på god nutrition. Paradoxalt nog innebör en debut av diabetes vid 80+ en längre förväntad överlevnad. Viktigt att tänka på är att inte behandla denna grupp med metformin pga risk för laktatacidos, SU-preparat pga risk för långdragna känningar eller för höga doser insulin med risk för främst nattliga hypoglykemier.
Typ 2 med ketosbenägenhet
Debuterar och kan recidivera med ketos men därefter icke insulinberoende
3. Andra specificerade typer (5-10%)
Monogen diabetes
Tidigare ofta kallat MODY: (maturity onset diabetes of the young): Genetiska autosomalt dominant ärftliga mutationer (6 kända varianter men antalet tenderar att öka) som debuterar tidigt i livet (0–30 år) men då patienterna oftast är symtomfria kan diagnosen ofta ställas senare i livet (i samband med graviditet, blodtryckskontroll eller vid annan akut sjukdom).
- Mutation i generna HNF1A och HNF4a (fd MODY 1 och 3) är de vanligaste formerna. De beror på en nedreglering av insulingenen och medför en successivt sämre insulinproduktion. med åren. Initial behandling med kost och SU-preparat. Senare i livet insulin.
- Glucokinasdefekt (fd MODY 2) innebär att "termostaten" i bukspottkörteln är felställd och börjar frisätta insulin vid högre blodsocker än hos friska. Om kostbehandling inte räcker till kan SU eller repaglinid övervägas. Insulinproduktionen avtar inte med åren och den är inte förknippad med diabeteskomplikationer.
- HNF1B är mycket sällsynt och medför oftast samtidigt njurproblem (njuragenesi eller polycystisk njursjukdom)
- Övergående Neonatal diabetes (KCNJ11 And ABCC8 Mutation). debut inom 4 veckor efter förlossning. Övergående med recidiv i tonåren.
- Maternally Inherited Diabetes and Deafness (MIDD) beror på en mutation i mitokondrieDNA och ärvs från mor till barn. Som namnet antyder samtidig diabetes och dövhet.
För detaljer rörande diagnostik, prognos och behandling se:
Monogen Diabetes (MODY) (Internetmedicin)
PM behandling av Mody 1 och 3 (Internetmedicin)
Diabetesgenes, England Exeter) (https://www.diabetesgenes.org/)
Monogen diabetes – utredning och behandling. Regional medicinsk riktlinje - VGR.
Pankreassjukdomar:
Pankreatit, Trauma, Infektion, Kirurgi, Cancer, Cystisk fibros, Hemochromatos m fl. Ofta undervikt, diarréer och svängande, svårinställt blodsocker. Insulinberoende.
Hormonella rubbningar:
Hyperthyreos. Acromegaly. Cushing's syndrom. Glucagonom. Feokromocytom. Somatostatinom Carcinoid Differentialdiagnos till typ 2-diabetes. Som rutin bör thyreoideaprover och elektrolytstatus tas vid diabetesdebut. Överviktiga ofrivilligt barnlösa unga kvinnor (ofta med ökad kroppsbehåring) med diabetes typ 2 bör utredas endokrinologiskt (i varje fall tU-kortisol och S-testosteron) och undersökas av gynekolog avseende eventuellt PCO-syndrom.
Läkemedel eller kemiska substanser:
Steroider. Neuroleptika. Nikotinsyra. Alfa-interferon. Tiaziddiuretika. betaadrenerga agonister cyklosporin A.
Infektioner: Coxsackie, CMV, kongentital rubella m fl.
Andra genetiska sjukdomar:
Mutationer finns också beskrivna i insulinreceptorn (bl a Acantosis nigrans) och i förmågan att ombilda proinsulin till insulin. Diabetes är också relaterad till andra genetiska sjukdomar såsom: Downs syndrom, Porfyri, Turner´s, Prader Willi och Kleinerfelter (m fl).
4. Graviditetsdiabetes (1-2% av alla graviditeter)
Definition: Debut (eller upptäckt) av diabetes eller nedsatt glukostolerans under graviditet.
Under graviditeten ökar insulinbehovet pga hormonella fröändringar samt tillväxt av foster och moderkaka och om modern inte förmår öka insulinproduktionen tillräckligt leder det till förhöjda P-glukosvärden och "graviditetsdiabetes". Graviditetsdiabetes är något annat än diabetes under graviditet vilket oftast rör sig om en redan känd (ofta typ 1) diabetes som blir gravid.
Oavsett typ av diabetes är det viktigt både för modern och barnet att man har så normala blodsockervärden som möjligt under graviditeten.
Vid graviditetsdiabetes kan oftast behandlingen sättas ut direkt efter förlossningen. Men risken att drabbas av typ 2-diabetes senare i livet är ökad vilket gör att vi bör erbjuda dessa patienter uppföljande kontroller.
Vad är LADA (Latent Autoimmune Diabetes in the Adult)
På senare år har vi i klinisk vardag börjat kunna mäta specifika antikroppar som riktar sig mot betacellen och som utgör en viktig markör för typ 1-diabetes. Den vanligaste antikroppen hos vuxna är GAD-antikroppar ("Antikroppar mot Glutaminsyredekarboxylas").
Om man kontrollerar GAD-antikroppar hos vuxna förekommer de hos:
50-80% vid typ 1
1-6% vid typ 2
1% av normalbefolkningen utan diabetes
Frågan är om man skall klassificera gruppen med antikroppspositiva patienter som kliniskt ser ut som en typ 2-diabetiker? Typ 1-diabetes, typ 2-diabetes eller om de utgör en egen diabetesgrupp. En del har kanske typ 1 och typ 2 samtidigt? Kliniskt är den heterogen. Det finns ingen vedertagen definition av LADA. I första hand är nog diskussionen intressant för att utröna om immunförsvaret är involverat även i patogenesen av vissa patienter med typ 2-diabetes. Kliniskt ser vi att GAD-positiva typ 2-diabetiker blir snabbare insulinberoende än icke GAD-positiva (inom ett fåtal år).
Det finns många förslag till definition av LADA t ex:
GAD-positiva
Över 35 år vid debut
Ej insulinberoende inom 6 månader men oftast inom 3 år
eller
GAD-positiva
C-peptid över 0,2 vid debut
Problemet med dessa definitioner är att de egentligen inte ger oss någon vägledning till hur vi ska behandla patienten. Vi kommer att ge vissa typ 2-diabetiker som inte alls skall behandlas med insulin diagnosen "LADA" samtidigt som vi riskerar att missa att diagnostisera patienter med typ 1-diabetes och fördröjer insättandet av insulin. Man kan få typ 1-diabetes även när man är 80!
Behandling av LADA?
Eftersom det inte finns någon konsensus om huruvida diagnosen finns eller hur den definieras finns heller ingen enighet om hur den ska behandlas. Följande är mitt förslag:
- Vid klinisk bild som vid typ 2 och stimulerat C-peptid > 0,6 nmol/l). Behandla som typ 2 med metformin och övriga läkemedel i verktygslådan. Man bör dock vara medveten om att risken finns att patienten ganska snart kan bli insulinberoende.
- Vid stimulerat C-peptid 0,2-0,6 nmol/l. Överväg behandling med basinsulin.
- Om kraftig stegring efter kolhydratrik måltid och/eller stimulerat C-peptid < 0,2 nmol/l bör man fundera på om patienten inte egentligen har typ 1-diabetes och behandla med bas och måltidsinsulin.
Algoritm för klassifikation av diabetes
(ADA/EASD 2021)
(ADA/EASD 2021)
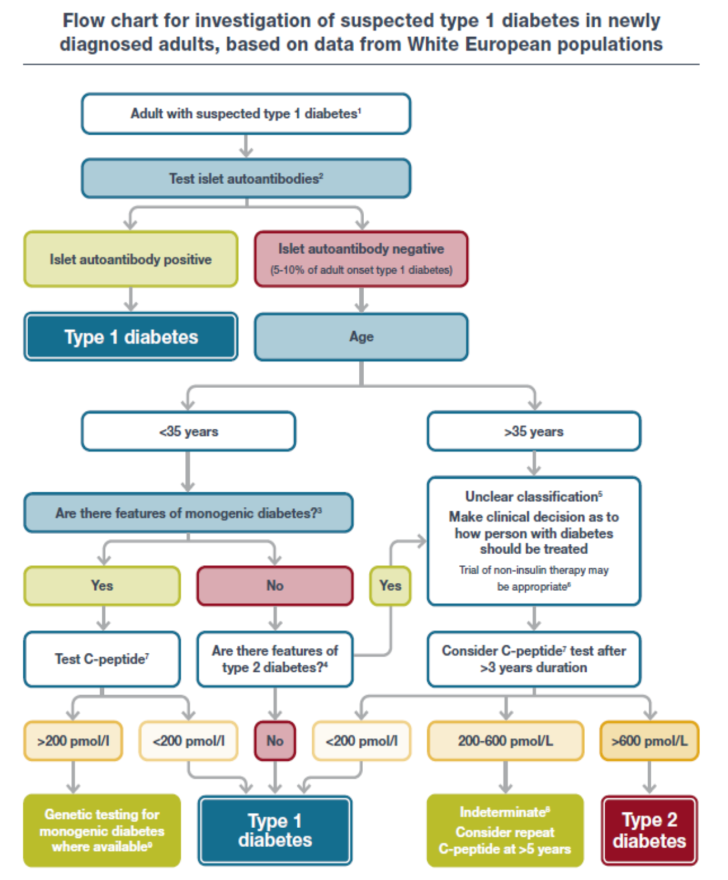
Subgruppering av typ 2?
Indelningen i typ 1 och typ 2 är mycket grov. Redan för hundra år sedan skilde man på SVÅR diabetes (typ 1) som förekom främst hos barn och LÄTT diabetes som förekom hos vuxna. Däremellan hade man en grupp som kallades ”MEDELSVÅR” diabetes.
Typ 1 definieras som en sjukdom med absolut insulinbrist som kan debutera i alla åldrar. På senare ifrågasätts dock om det verkligen är autoimmuna orsaker som ligger bakom. Alla med klinisk typ 1 har inte positiva antikroppar. Patienter med klinisk typ 2-diabetes kan ha antikroppar och GAD-antikroppar förekommer hos 1% av befolkningen som INTE har diabetes! Alla försök med immunmodulering vid nyupptäckt diabetes liksom hypersensibilisering mot GAD har varit misslyckade. Kanske antikropparna bara är ett uttryck för en annan inflammatorisk process som drabbar bukspottkörteln.
Typ 2 kan man mer eller mindre betrakta som en ”slaskdiagnos”. Dom som inte har någon annan form av diabetes har typ 2. Patofysiologiskt har man försökt definiera det som orsakat av nedsatt insulinkänslighet vilket stämmer hos en stor del men inte alla. Det finns andra rubbningar vid typ 2 bl a dysfunktion av betacellerna att frisätta insulin vid stegrat P-Glukos. Som kliniker ser vi också att patienterna är väldigt olika. Tjocka och samla, gamla, unga, varierande insulinkänslighet, olika benägenhet att drabbas av retinopati, njursvikt och hjärt- kärlsjukdom.
Kanske det finns patienter som både har typ 1 och typ 2 samtidigt.
Diabetesprevalensen ökar med åldern. Får man diagnos i 80-årsåldern har man snarare en ökad livslängd jämfört med motsvarande människor utan diabetes. Kanske det är en del av det naturliga åldrandet och uttryck för en bra nutrition att ha ett högre blodsocker vid hög ålder.